|
|
|
|
| 1. |
甲状腺疾患:ホルモンの過不足による病態。一方、甲状腺や下垂体に発生する腫瘍性疾患も多い。 |
| 2. |
甲状腺中毒症:血中の甲状腺ホルモンが過剰な状態。 |
| 3. |
甲状腺機能低下症:血中の甲状腺ホルモンが不足の状態。 |
| 4. |
甲状腺疾患の原因:最も多いのは自己免疫異常で、全甲状腺疾患者の7割を占める。稀には甲状腺ホルモン受容体が異常なため、不応症による機能低下症状を呈することもある。 |
| 5. |
甲状腺疾患の比率:橋本病(原発性機能低下症を含めて)=約40%>バセドウ病=30%>腫瘍=25%。他の疾患は稀。 |
|
|
| 表4-1. 主要な甲状腺疾患 |
1:甲状腺中毒症を呈する疾患
A) 甲状腺機能亢進症
・バセドウ病
B) 甲状腺中毒症
・亜急性甲状腺炎
・無痛性甲状腺炎
2:甲状腺機能低下症を呈する疾患
A) 原発性甲状腺機能低下症(特発性粘液水腫)
橋本病(慢性甲状腺炎)
TRAbによる甲状腺機能低下症
B) 甲状腺ホルモン不応症
C) 中枢性機能低下症
3:甲状腺腫瘍
A) 良性腫瘍
・ 乳頭(嚢胞性)腺腫
・ 濾胞腺腫
・ 機能性(甲状腺)濾胞腺腫
・ 腺腫様甲状腺腫
B) 悪性腫瘍
・ 乳頭がん
・ 濾胞がん
・ 未分化がん
・ 悪性リンパ腫
・ 甲状腺髄様がん |
|
以下に主要な病気について概要を述べる。
|
| 1)バセドウ病: |
|
 |
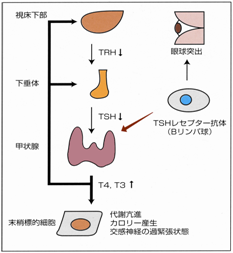
特徴:Bリンパ球から産生されるTSHレセプター抗体(以下;TRAb)が甲状腺を刺激することにより起こる自己免疫疾患。図4-1 |
 |
|
・ |
TRAb(TBII又はTSAb)の刺激によって甲状腺はびまん性に腫大。 |
|
・ |
ヨード摂取率は上昇。 |
|
・ |
血中には過剰な甲状腺ホルモンが存在。 |
|
・ |
3〜4:1と女性に多く、発症は20歳前後から高齢まで幅広く見られるが、小中学生からの発病もある。 |
|
・ |
自己免疫疾患であることからHLAの関与が示唆されている。 |
|
・ |
新陳代謝の亢進と交感神経の緊張から、体重減少、心悸亢進(頻脈、不整脈)、暑がり、多汗、いらいら、手指振戦などを訴える。メルゼブルグの3主徴(甲状腺腫、頻脈、および眼球突出)があれば本症が疑われる。臨床症状はかなり激しく、一見して本症を考えさせるほどのものが多い。
放置されると甲状腺クリーゼになり、頻脈、高熱、多汗、下痢などから脱水が進み、興奮状態から昏睡に陥る。昏睡になると予後は不良である。 |
|
・ |
眼球突出が30〜40%に見られ、眼窩内組織独自の自己免疫機構とともに、TSHレセプターの関与も示唆されている。 |
|
・ |
稀には前脛骨部に限局性粘液水腫が見られたり、手指骨骨膜部などに肥厚(acropachy)も合併する。 |
|
・ |
本邦やアジア系の男子患者では、一過性の筋麻痺(周期性四肢麻痺)が見られ、糖分の過剰摂取に基づく低カリウム血症を示すものが主である。 |
 |
診断: |
|
|
・ |
In vitro検査:一般検査としては、T-cholの低下、Al−Pの上昇、Creの低下などが特徴的である。血中の甲状腺ホルモンの高値、TSHの抑制とともにTRAb(標識TSHの甲状腺結合阻害活性:TBII又は甲状腺刺激活性:TSAb)が検出される。 |
|
・ |
In vivo検査:123Iや99mTcO4-摂取率上昇を確認することがより望ましい。 |
|
|
|
| 2)TRAbによる甲状腺機能低下症:TRAb(ブロッキング型抗体=TSBAb)が病態形成に直接的に関与する。 |
 |
特徴: |
|
・ |
機能上橋本病の亜型として取り扱われることが多いが、TRAb(ブロッキング型抗体;Thyroid-stimulation blocking antibody;TSBAb)が病態形成に直接的に関与する。甲状腺機能低下症の特殊型である。 |
|
・ |
素因的にもバセドウ病と同じくHLA-DPが深く関与している。 |
|
・ |
TRAbがTSH作用を阻害することによる病態。抗体の強い母親からの新生児では、抗体の胎盤通過により一過性に本症が見られ、数カ月で改善する。成人発症例でも、抗体の消失によって機能が回復することがある。バセドウ病の寛解と同様で、甲状腺濾胞細胞の崩壊・減少による不可逆性低下症とは異なる。 |
 |
診断: |
|
・ |
本来はTSBAbの測定を要するがTBIIの測定で代用できる。
|
|
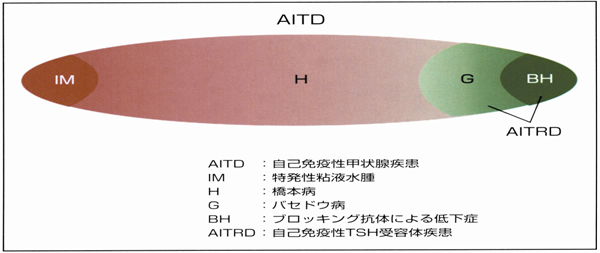
自己免疫性TSH受容体疾患(AITRD)の提唱(図4-2):
筆者らは本症とバセドウ病を自己免疫性TSH受容体疾患(autoimmune TSH receptor disease)と呼ぶことを提唱し、世界的に認められつつある。
 |
|
|
| 3)橋本病(慢性甲状腺炎): |
| 1912年に橋本策博士が4名の中年女性のびまん性甲状腺腫の手術標本を詳細に観察し、リンパ球性甲状腺腫として報告した。40余年後、この原因が自己免疫によることが明らかにされ、現在では最もポピュラーな臓器特異性自己免疫疾患として認められている。自己免疫性甲状腺疾患には家系的発生が少なくない(6〜7人に1人くらい)が、橋本病は極めてポピュラーな疾患であり(60歳以上では自己抗体が15%位に検出されるし、剖検時には約10%に甲状腺に慢性炎症所見が見られる)、遺伝的素因を明確にすることは困難と思われる。ただし、HLAの分析を行うとバセドウ病とは共通するところも多いが、HLA-DPの関与が本邦では明らかに異なる(DPw2の増加、w4、w5の減少)。原発性甲状腺機能低下症ではこの傾向が一層著明である。 |
 |
特徴: |
|
・ |
腫大した甲状腺には主としてTリンパ球が浸潤し、これらが細胞障害をもたらす。進展すると組織破壊が進み、線維化が強くなる。 |
|
・ |
甲状腺腫は、びまん性で弾性硬の甲状腺腫であるが、若年者の甲状腺腫は軟らかく、高齢者や進展したものでは多結節性に触れることもある。 |
|
・ |
男女比は、10〜15:1と圧倒的に女性優位の疾患である。しかし、男性例では進展が早く短期間で低下症になり得る。 |
|
・ |
甲状腺腫以外には、全身倦怠、肩こり、前頚部絞扼感など不定愁訴的な症状をよく訴える。橋本病患者の約75%は正常機能を示す。20%程度が機能低下を示すが、不可逆性のものはその1/2程度で、破壊性甲状腺炎の回復期のものや、ヨード過剰摂取に基づく一過性で可逆性のものが少なくない。約5%に甲状腺中毒症が見られるが、出産後などに起こる一過性組織破壊に基づくもので、2〜3カ月で改善する(屡々続いて低下症になる)。 |
|
・ |
また、全身的、または他の臓器特異性の免疫異常に伴って甲状腺が障害されることが少なくない。慢性関節リュウマチ、SLE、シェーグレン症候群など多くの全身疾患で抗甲状腺自己抗体が30%以上に検出され、組織学的にも橋本病が見られる。後者としては、慢性萎縮性胃炎(抗胃壁抗体)、悪性貧血、胆汁性肝硬変症、自己免疫性肝炎、特発性血小板減少症、アジソン病(シュミット症候群)、シーハン症候群、リンパ球性下垂体炎、ACTH単独欠損症などの合併が知られており、橋本病の診療に際してはこれらを念頭に置く必要がある。 |
 |
診断: |
|
・ |
一般検査では高ガンマグロブリン血症、赤沈の亢進、ZTTの高値などが見られる。 |
|
・ |
自己免疫の原因物質としてサイログロブリン(Tg)と甲状腺ペルオキシダーゼ(TPO)が主たるもので、高率に抗体が検出される。抗Tg抗体や抗TPO抗体の細胞障害性は乏しいが、マイクロゾーム抗体の中には補体結合性を持つ細胞障害性抗体があり、液性免疫も病態形成に関与すると思われる。 |
|
|
| 4)原発性甲状腺機能低下症(特発性粘液水腫): |
 |
特徴: |
|
・ |
甲状腺に一次的な障害があり、そのために甲状腺ホルモンの分泌が低下した状態を原発性甲状腺機能低下症と総称する。独特の浮腫を来すことから特発性粘液水腫とも云われる。 |
|
・ |
大半は橋本病の末期像であり、組織破壊の進展によって甲状腺は萎縮し甲状腺腫を触知しないもの(萎縮性甲状腺炎)も多い。既往歴や、治療経過の観察で以前に見られた甲状腺腫が縮小消失することもある。 |
|
・ |
甲状腺ホルモンの不足によって種々の症状を呈する。全身倦怠や動作の緩慢、寒がり、顔面・下肢の浮腫、皮膚の乾燥・角化、嗄声、便秘および食思不振など多様な症状が出現し、患者は当初循環器、神経、消化器、血液などの異常として診療されることが少なくない。 |
|
・ |
出生時に甲状腺機能低下を来すと、心身の発育障害を示し、クレチン症と呼ばれる。 |
|
・ |
本症は、最近では約半数は可逆性であることが明らかとなっている。出産後などに見られる一過性組織破壊では甲状腺中毒症に続いて、一過性低下症を示すことが多い。また、本邦の食生活の特徴としてヨードの過剰摂取があり、橋本病が潜在している人には機能低下症が起こりうる。 |
 |
診断: |
|
・ |
TSHの高値と甲状腺ホルモン(ことにFT4)の低下で容易に診断される。 |
|
・ |
一般検査ではT−Chol、CPK、LDH、GOT(AST)の上昇が特徴的で、経過の長いものでは正球性正色素性貧血を来す。 |
|
・ |
心電図の低電位も特徴的で、心嚢液の貯留もよく見られる。 |
|
・ |
下肢の浮腫は弾力性にとみ指圧痕を残さないとされるが、本邦の患者では多くは貧血や循環不全のため指圧痕が見られる。 |
|
・ |
最近では新生児スクリーニング検査が普及し、クレチン症が5000出産に1くらい検出される。 |
|
|
| 5)甲状腺ホルモン不応症: |
 |
特徴: |
|
・ |
血中に十分な甲状腺ホルモンが存在しながら、甲状腺機能低下症状を呈する。 |
|
・ |
甲状腺ホルモン受容体のβサブユニット(主としてT3結合ドメイン)の遺伝子変異によって、T3の結合や作用の伝達が障害される。 |
|
・ |
低下症状を示す全身型と、下垂体のみの選択的不応で甲状腺ホルモンレベルに不釣り合いなTSH分泌(SITSH)を示し、甲状腺腫大と正常機能か軽度の亢進症を来す下垂体型がある。 |
|
|
| 6)中枢性機能低下症: |
 |
特徴: |
|
・ |
TSHの分泌低下によっても類似の低下症状が見られ、中枢性低下症と呼ぶ(二次性と三次性がある)。 |
|
|
| 7)亜急性甲状腺炎: |
 |
特徴: |
|
・ |
ウィルス感染に基づいて発症すると考えられているが、原因ウィルスは一種ではなく、コクサッキー、ムンプス、インフルエンザ等いくつかのウィルスが関与するとされる。 |
|
・ |
罹病性にHLAの関与が極めて高いことで、世界的にHLA-Bw35が注目されている。本症患者の90%以上にBw35が見られる。 |
|
・ |
一般に、上気道感染症状に続いて1〜2週後に38℃を越す程度の発熱と前頚部の疼痛を来す。痛みは、頚部から項部、肩等へも放散する。 |
|
|
甲状腺は、一部が結節性に腫脹し圧痛が著明である。この部分はエコー上低レベルを示し、限局した組織破壊が伺われる。 |
 |
診断: |
|
・ |
貯蔵されている甲状腺ホルモンやサイログロブリンが漏出し、甲状腺中毒症を来す。必然的にTSHが抑制され、甲状腺123I(99mTcO4-)摂取率は極めて低値を示す。 |
|
・ |
発熱の程度に比して患者は重症感を訴え、甲状腺中毒症を伴うためと思われる。 |
|
・ |
一般検査としては、CRPの高値と赤沈の亢進が特徴的で、白血球増多や核の左方移動は著明ではない。 |
|
・ |
組織学的には肉芽形成が特徴的で、肉芽組織やコロイドを含む巨細胞が見られる。穿刺吸引細胞診でも十分診断可能である。 |
 |
治療: |
|
・ |
2〜6カ月の経過で治癒するが、ステロイド剤やアスピリン等消炎鎮痛剤の投与は有効で、症状の改善に速効する。治療経過中炎症部位が甲状腺内で移動することも見られる。 |
|
・ |
TSH、サイログロブリン、CRP等をマーカーとして経過を判断するが、時にTSBAbの産生から一過性の機能低下症に陥ることもある。ただし、永続的な低下症に至ることはほとんどない。 |
|
|
|
|
|